Le verruche plantari sono escrescenze sulla pelle delle piante dei piedi o nelle pieghe tra le dita dei piedi. La malattia è causata dai papillomavirus umani, che sono la causa di altre malattie della pelle. La patologia è comune in vari gruppi di età, più tra i bambini a causa del fallimento del sistema immunitario dei bambini. Nel tempo, le papule possono scomparire da sole, ma il virus è nel corpo dell'ospite per tutta la vita. La malattia si diffonde rapidamente e si trasmette da persona a persona: i portatori sono contagiosi anche in assenza di sintomi.
Una verruca plantare, o spina, è un sigillo benigno sulla pelle del piede, delle dita dei piedi o delle mani, ricoperta di epitelio cheratinizzato. Secondo le statistiche, questa malattia costituisce un terzo di tutte le diagnosi fatte dai dermatologi.
Gli esperti non raccomandano di rimuovere le verruche plantari da sole. Hanno una lunga radice che penetra in profondità nella pelle. Se non viene completamente rimosso, la verruca comincerà a crescere di nuovo.
Inoltre, il danno ai tessuti circostanti contribuisce spesso alla comparsa di neoplasie figlie nelle aree adiacenti della pelle, con conseguente formazione di ammassi di mosaico.
Questi sigilli sono costantemente feriti, causando dolore quando si cammina. In alcuni casi, passano da soli, tuttavia, a causa del grave disagio, è meglio rimuoverli utilizzando metodi hardware: laser, criodistruzione, elettrocoagulazione o onde radio.
Fatti interessanti
- Ci sono molti più portatori del papillomavirus umano rispetto a quelli che non lo hanno.
- Esistono 118 tipi noti di virus, le verruche plantari provocano i sottotipi 1, 2, 4, 27 e 57.
- Il nome popolare della malattia è spina (associazione con una spina che provoca dolore acuto).
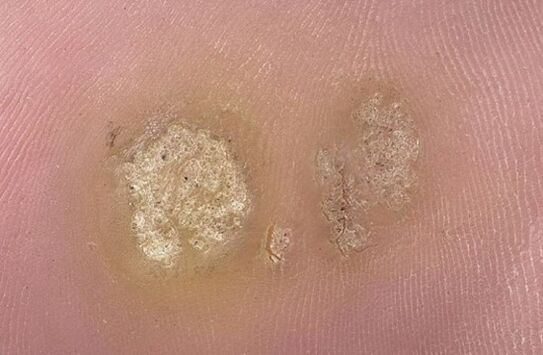
Cause delle verruche plantari
La causa della malattia è il papillomavirus umano (HPV). Entrando nel corpo attraverso microtraumi sulla pelle, attacca i cheratinociti, a seguito dei quali inizia la loro divisione attiva.
Il virus si trasmette per via contatto-familiare, in particolare attraverso:
- strumenti per pedicure scarsamente disinfettati;
- superfici negli spogliatoi e docce in piscine pubbliche, saune e bagni;
- uso di asciugamani, pantofole e altri articoli per l'igiene generale;
- contatto diretto con la pelle, come stringere la mano.
Gli esperti identificano una serie di fattori provocatori che contribuiscono allo sviluppo della malattia:
- eccessiva secchezza della pelle dei piedi;
- iperidrosi - sudorazione eccessiva;
- scarpe strette e strette, il cui uso danneggia la pelle;
- deformità del piede di qualsiasi origine (ad esempio piedi piatti, artrite, artrosi);
- patologie accompagnate da malnutrizione dei tessuti del piede, in particolare malattie del sistema endocrino e cardiovascolare (vene varicose degli arti inferiori, diabete mellito, aterosclerosi);
- la presenza di calli, calli e lesioni della pelle del piede, che sono il cancello d'ingresso per l'infezione.
Con una forte immunità, l'HPV rimane in uno stato dormiente. Ma la minima diminuzione delle difese può facilmente attivarlo.
Spesso portano a una diminuzione dell'immunità generale:
- stress frequente;
- superlavoro cronico e sovraccarico psico-emotivo regolare;
- uso a lungo termine di farmaci ormonali, antibiotici e immunosoppressori;
- squilibrio ormonale;
- errori nell'igiene personale e nell'alimentazione.
Le condizioni più favorevoli per il virus sono l'umidità e il calore elevati.
Molto spesso, l'infezione si verifica quando si cammina a piedi nudi nei bagni, nelle saune, nelle piscine e negli spogliatoi. In un tale ambiente, l'HPV può vivere senza un host per un periodo piuttosto lungo, mantenendo un'elevata virulenza.
I sintomi della malattia
Nonostante il fatto che la neoplasia possa apparire ovunque sulla suola, la sua localizzazione primaria sono le aree con la maggiore pressione: il tallone, la punta delle dita e i piedi.
Visivamente, la verruca plantare è un piccolo sigillo biancastro di forma rotonda o ovale, liscio al tatto. Le sue dimensioni possono variare entro 1-3 cm Quando compaiono nuovi strati di cheratinizzazione, la neoplasia diventa ruvida e diventa gialla. La pelle intorno di solito non è cambiata.
Potrebbe esserci una depressione simile a un cratere al centro del sigillo. A volte sulla sua superficie compaiono punti marrone scuro o neri. La ragione di questo fenomeno è la trombosi di piccoli capillari negli strati superiori della neoplasia.
Di solito sul piede si forma un unico elemento. Ma con un'immunità ridotta o un'elevata reattività del virus, potrebbero essercene molti. Con lesioni multiple, gli elementi si fondono in un conglomerato doloroso o formano una sorta di motivo a mosaico (cluster).
A volte la compattazione si risolve da sola, ma molto più spesso, a causa di una lesione costante, non scompare, ma, al contrario, inizia a causare un doloroso disagio al paziente quando cammina.
Diagnostica
La diagnosi della malattia è alquanto difficile, poiché in apparenza la verruca plantare può essere confusa con un'area di ipercheratosi o callo. Solo un dermatologo esperto può differenziare la patologia. Prima di tutto, conduce la dermatoscopia e il raschiamento degli strati superiori della neoplasia.
Le caratteristiche esterne distintive della verruca plantare sono:
- la presenza di punti neri è sintomo di "capillari trombizzati";
- l'assenza di un pattern cutaneo sulla superficie della verruca, che è associata a un cambiamento nel DNA nelle cellule.
La diagnosi finale viene effettuata sulla base dei risultati positivi della diagnostica PCR per il papillomavirus umano. Per chiarire la profondità della lesione, viene eseguita l'ecografia della neoplasia cutanea.
Quando si effettua una diagnosi, gli specialisti cercano di distinguere le verruche plantari dalle seguenti patologie:
- Mais. Ci sono modelli papillari sulla sua superficie e il dolore non si verifica durante la compressione, ma a causa della pressione diretta.
- Cheratoderma nella sindrome di Reiter. Le papule in questo caso sono più grandi, coniche piuttosto che piatte. Intorno a ciascun sigillo, la pelle è iperemica e infiammata.
- Sifilide palmo-plantare. Manifestazione tardiva della sifilide secondaria. Differiscono per carattere multiplo e indolore. Disposto sotto forma di anelli o archi. La diagnosi finale è confermata dai risultati positivi del test RPR per la sifilide.
In alcuni casi, il paziente potrebbe aver bisogno di consultare altri specialisti: un podologo e un dermato-oncologo (se si sospetta un processo maligno).
Trattamento
Il metodo di trattamento è selezionato dal medico. Allo stesso tempo, tiene conto delle dimensioni della neoplasia, della posizione e della lunghezza della sua radice. Il regime di trattamento dipende dallo stadio della malattia.
Trattamento nella fase iniziale della malattia
All'inizio della patologia, quando la radice della verruca è piccola e lo strato di epitelio cheratinizzato è ancora sottile, è sufficiente una terapia conservativa. La sua essenza sta nella combinazione di agenti cheratolitici, necrotici e antivirali.
Prima di usare farmaci, la pelle della lesione deve essere adeguatamente preparata. Ciò faciliterà la penetrazione dei principi attivi e aumenterà l'efficacia del trattamento. La sequenza di azioni per il paziente è la seguente:
- cuocere a vapore la pelle in acqua tiepida;
- attenta rimozione dello strato corneo superiore con pietra pomice;
- asciugatura completa della pelle nella lesione;
- applicare una medicazione occlusiva con un cheratolitico, come l'acido salicilico.
Con un grappolo di mosaico, quando l'area interessata è piuttosto estesa, è meglio utilizzare un cerotto impregnato di acido salicilico al 40% al posto di una benda.
Questo metodo di trattamento conservativo elimina rapidamente il dolore, poiché una grande quantità di cheratina può essere rimossa in un'unica procedura. Oltre ad essere efficace, questo metodo è indolore e senza lasciare cicatrici. Gli svantaggi della terapia conservativa con cheratolitici sono la regolarità delle procedure e la durata del corso del trattamento, che può richiedere diverse settimane o addirittura mesi. Inoltre, questo metodo è efficace solo nella fase iniziale della malattia.
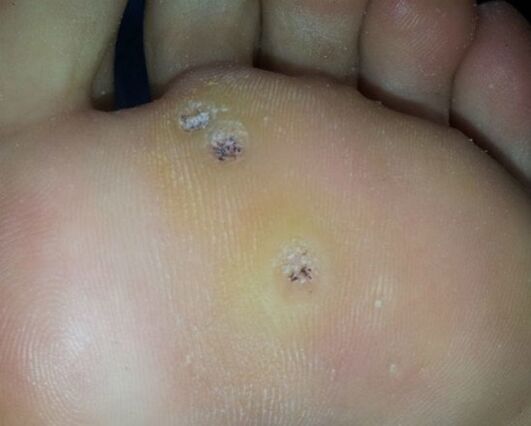
Rimedi per le verruche plantari
Inoltre, dopo il trattamento con cheratolitici, vengono utilizzati preparati speciali che hanno proprietà antivirali o hanno un effetto cauterizzante se applicati esternamente. La composizione di tali fondi include necessariamente alcali o acidi.
- Liquido oleoso scuro per uso esterno. Può essere utilizzato solo da adulti. Lo strumento favorisce la necrosi dei tessuti, quindi dovrebbe essere applicato solo con i guanti e rigorosamente sulla lesione. Per proteggere i tessuti circostanti, la pelle attorno al sigillo patologico deve essere prima lubrificata con crema.
- Soluzione per uso esterno. Ha un forte effetto cauterizzante, causando necrosi dei tessuti.
- Un farmaco per la cauterizzazione con un effetto piuttosto lieve. Non provoca gravi ustioni e cicatrici.
- Farmaco antivirale di ultima generazione a base vegetale. Agisce efficacemente sia sulla superficie della pelle che negli strati più profondi del derma.
- Citostatico con proprietà cauterizzanti, con conseguente necrosi dei tessuti.
L'uso di farmaci citostatici è un altro modo di trattamento conservativo. I farmaci più comunemente usati a base di 5-fluorouracile. Questo composto inibisce la divisione cellulare bloccando la sintesi del DNA.
Trattamento della patologia nella seconda fase
Nella seconda fase, ricorrono a metodi hardware volti alla completa rimozione della neoplasia, che è il metodo di trattamento più ottimale ed efficace. Tutti hanno i loro vantaggi e svantaggi.
- Elettrocoagulazione. L'impatto della corrente elettrica attraverso il circuito di coagulazione. Viene utilizzato quando la radice della spiga non è profonda. In caso contrario, è possibile la formazione di cicatrici. Dopo la procedura, sul sito della verruca appare una crosta, che cade da sola dopo 7-10 giorni.
- criodistruzione. Rimozione delle verruche plantari con azoto liquido a -196°C. I risultati dipendono dalla professionalità del medico. Un'esposizione troppo profonda porta alla formazione di una cicatrice, superficiale - a una ricaduta della malattia. Nel sito di esposizione compare per la prima volta il rossore, si forma gradualmente una piccola bolla con contenuto sieroso o emorragico. Si asciuga dopo una settimana. Al suo posto si forma una crosta. Cade da solo dopo circa due settimane.
- Rimozione laser (anidride carbonica, erbio o coloranti pulsati). "Standard d'oro". Cauterizzazione strato per strato del tessuto, grazie alla quale lo specialista durante la procedura può regolare la profondità di esposizione. Ha ottimi risultati estetici, indolore e guarigione in pochi giorni. Nel sito di esposizione si forma immediatamente una crosta, che scompare dopo pochi giorni.
- metodo delle onde radio. Rimozione con un coltello radio: un elettrodo speciale che emette onde ad alta frequenza. Come nei casi precedenti, si forma una crosta nel fuoco dell'esposizione.
Quando si utilizza qualsiasi metodo hardware, non si verifica mai alcun sanguinamento, poiché assolutamente tutti cauterizzare i vasi sanguigni al momento dell'esposizione. Inoltre, il virus non entra nel flusso sanguigno, cioè non vi è alcun rischio di formazione di lesioni infantili.
Requisiti di base per la cura delle ferite dopo la rimozione della verruca (indipendentemente dal metodo):
- non bagnare per diversi giorni;
- non rompere le croste, non aprire le vesciche (dopo la criodistruzione);
- non trattare con prodotti cosmetici e medicinali, ad eccezione degli antisettici;
- non attaccare con del nastro adesivo, ma, se necessario, applicare una benda sterile sciolta;
- evitare l'insolazione del sito;
- non visitare saune, bagni, piscine per uno o due mesi.
Se la ferita si infiamma o non guarisce per molto tempo, è necessaria una consultazione immediata con un medico.
Trattamento della malattia nel terzo stadio (nei casi avanzati)
Quando la neoplasia ha raggiunto una dimensione abbastanza grande, viene rimossa solo chirurgicamente. La verruca viene tagliata in anestesia locale con un bisturi. Una cicatrice spesso rimane al suo posto.
Particolare attenzione è richiesta per i pazienti con diabete mellito. Nel loro caso, la terapia viene eseguita solo secondo indicazioni acute. In questo caso, è necessario un attento intervento a basso trauma per evitare gravi complicazioni.
Tutti i pazienti dovrebbero ricordare che l'autotrattamento delle verruche plantari non vale la pena. In ogni caso è necessaria una consulenza con uno specialista, che selezionerà la terapia in base allo stadio della malattia.
Verruche plantari nei bambini
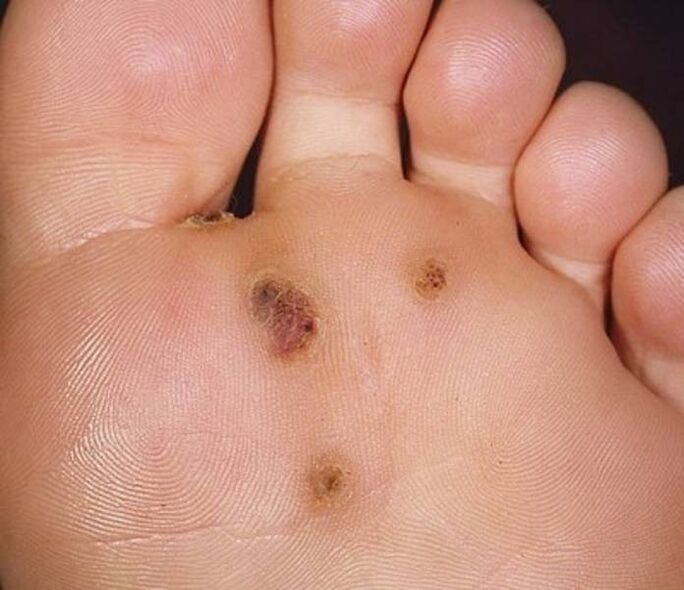
Le verruche plantari sono più comuni nei bambini che negli adulti. Ciò è dovuto all'immunità non completamente rafforzata. I fattori provocatori e le manifestazioni cliniche della malattia non sono diversi dal decorso della patologia negli adulti. Tuttavia, ci sono differenze nella terapia. Una verruca plantare in un bambino richiede un approccio responsabile.
Alcuni esperti nostrani consigliano di attendere circa un anno e mezzo prima che la neoplasia si risolva da sola, dimenticando completamente che il bambino potrebbe provare dolore quando cammina, il che a sua volta provoca disagio psicologico.
Allo stesso tempo, non dovresti sperimentare le ricette della medicina tradizionale, poiché molte piante possono provocare una reazione allergica. Inoltre, non è consigliabile selezionare autonomamente i farmaci in farmacia, poiché non tutti sono adatti all'uso durante l'infanzia.
È meglio affidare il trattamento delle verruche plantari nei bambini a uno specialista. Solo lui, dopo l'esame, sarà in grado di suggerire il modo migliore per sbarazzarsi del picco. Tra i metodi hardware per un bambino, la criodistruzione e la terapia laser sono i più adatti, la radiocoagulazione e l'elettrocoagulazione sono meno comunemente utilizzate. L'escissione chirurgica viene eseguita solo nei bambini più grandi e in anestesia locale.
Oltre al trattamento locale di una verruca plantare in un bambino, è necessario assumere farmaci antivirali e rafforzare il sistema immunitario. I complessi vitaminico-minerali e gli immunostimolanti aiutano in questo. Il dosaggio di tutti i farmaci è selezionato solo dal medico, tenendo conto dell'età del bambino e delle condizioni della colonna vertebrale.
Caratteristiche del trattamento delle verruche difficili da rimuovere
A volte i Pomerania si ripresentano costantemente, indipendentemente da quanto vengono rimossi e indipendentemente dal metodo di trattamento utilizzato. In questi casi, dovresti trovare la causa della diminuzione dell'immunità locale o generale e scegliere il tipo di immunoterapia:
- focale - iniezione di farmaci antivirali (interferone), trattamento della verruca con creme a base di imiquimod, che è un modificatore della risposta immunitaria;
- generale - indicato per un cluster di mosaico con un decorso persistente, vengono utilizzati farmaci immunostimolanti con effetto antivirale non specifico.
Il metodo di trattamento è selezionato esclusivamente da uno specialista, ma l'immunoterapia generale viene utilizzata raramente.
Una verruca plantare può trasformarsi in una neoplasia maligna?
La malattia è benigna. La colonna vertebrale va incontro a malignità molto raramente e solo in presenza di fattori traumatici:
- frequenti tentativi di auto-rimozione della neoplasia;
- trattamento non qualificato e inefficace da parte di un dermatologo;
- traumatizzazione regolare dell'accumulo;
- eccessiva insolazione della lesione.
I segni di trasformazione maligna sono:
- lunga ferita di guarigione;
- sanguinamento frequente;
- rapida crescita della verruca;
- iperemia e prurito nella lesione;
- cambiamento di colore e struttura della neoplasia.
Per non preoccuparsi costantemente della verruca, è più facile rimuoverla, una volta per tutte.
Prevenzione
La prevenzione primaria consiste nel prevenire l'infezione del corpo con il papillomavirus umano e consiste in diverse regole:
- osservanza dell'igiene personale e trattamento delle più lievi lesioni sulla pelle del piede;
- trattamento dell'iperidrosi delle gambe;
- cura dei piedi attenta (pedicure, peeling) e uso regolare di prodotti speciali: creme idratanti, ammorbidenti e bagni terapeutici;
- indossare scarpe chiuse in bagni pubblici, saune, piscine, ecc. ;
- elaborazione attenta di tutte le cose (ad esempio calze, asciugamani) che sono entrate in contatto con la punta;
- l'acquisto di scarpe comode da indossare quotidianamente, preferibilmente in materiale naturale (per prevenire lo sviluppo di iperidrosi).
Inoltre, è necessario rafforzare costantemente il sistema immunitario. Uno stile di vita sano, una corretta alimentazione, indurimento, praticare sport non solo avranno un effetto positivo sulla condizione generale, ma aumenteranno anche le difese dell'organismo.
La prevenzione secondaria è la prevenzione della recidiva della malattia. Consiste nell'assunzione di agenti antivirali e immunomodulanti.
Storia: come ho curato una verruca plantare?
Il picco è apparso inaspettatamente. Piuttosto, all'inizio non l'ho notato, l'ho preso per insensibilità e ho solo cercato di rimuoverlo con la pomice. Nel tempo, ho iniziato a provare disagio e dolore mentre camminavo. Sono andato da un dermatologo e ho fatto un sacco di test. La diagnosi mi ha sconvolto: una verruca plantare. Ho sentito che è molto difficile liberarsene. Anche con un laser, anche con un congelamento - comunque, prima o poi riappare. Il dermatologo ha detto che poiché ho rimosso regolarmente lo strato superiore, impedendogli di crescere, puoi provare i preparati chimici. E solo se si rivelano inefficaci, dovrai ricorrere alla rimozione in modo radicale. La malattia è stata sconfitta con l'aiuto di un farmaco congelante. Se Dio vuole, non ci saranno ricadute. Il medico ora mi ha consigliato di mantenere l'immunità in modo che le spine non appaiano più.














